|
Getting your Trinity Audio player ready...
|
ผ่านไป 7 ปี แต่ปัญหาการเข้าถึงสิทธิรักษาวิกฤตฉุกเฉินหรือ UCEP ยังคงอยู่ ผู้บริโภคเผชิญภาระค่าใช้จ่าย แม้จะมีสิทธิรักษาฟรี สภาผู้บริโภคพบเรื่องร้องเรียนเกือบ 2,000 เรื่อง กระทบผู้ป่วย ด้านกรม สบส. เผยเดินหน้าฟ้องโรงพยาบาลปฏิเสธสิทธิยูเซป เป็นคดีแล้ว 40 คดี
อาการเจ็บป่วยฉุกเฉินวิกฤตที่อาจเป็นอันตรายถึงชีวิต การที่จะทำให้ผู้บริโภคสามารถเข้าถึงบริการรักษาพยาบาลในช่วงวิกฤตหรือการใช้สิทธิ UCEP ได้ทันท่วงที โดยไม่ต้องกังวลเรื่องค่าใช้จ่ายได้ จึงเป็นเรื่องที่สำคัญมาก แต่ในความเป็นจริงกลับเกิดความล่าช้า สภาผู้บริโภคพบเรื่องร้องเรียนจำนวนมาก
ปี 2560 รัฐบาลประกาศนโยบายเจ็บป่วยฉุกเฉินวิกฤตมีสิทธิทุกที่ ไม่ต้องสำรองจ่าย หรือ สิทธิยูเซป (Universal Coverage for Emergency Patients) เพื่อคุ้มครองผู้ป่วยฉุกเฉินวิกฤต ให้สามารถเข้ารับการรักษาในโรงพยาบาลทุกแห่งที่ใกล้ที่สุดได้ โดยไม่ต้องเสียค่าใช้จ่าย จนพ้นวิกฤตและสามารถคลื่อนย้ายได้อย่างปลอดภัย ไม่เกิน 72 ชั่วโมง
แม้ว่า สิทธิ UCEP มีจุดมุ่งหมายให้ผู้ป่วยสามารถเข้าถึงบริการทางการแพทย์ฉุกเฉินที่จำเป็นได้อย่างทันท่วงที แต่ปฏิเสธไม่ได้ว่า ตลอดระยะเวลา 7 ปี การดำเนินงานดังกล่าวยังพบปัญหาที่เป็นเหตุให้ผู้บริโภคจำนวนมากไม่สามารถใช้สิทธิได้ ทั้งกรณีถูกประเมินไม่เข้าเกณฑ์ บางรายถูกเรียกเก็บเงินจากโรงพยาบาลเอกชนที่เข้ารับการรักษา แม้ว่าได้รับการประเมินจากแพทย์ว่าเข้าเกณฑ์ ปัญหาดังกล่าว ได้ส่งผลกระทบต่อผู้ป่วยในหลายระดับ ทำให้ผู้ป่วยและญาติต้องแบกรับภาระค่าใช้จ่ายจำนวนมาก
เพื่อหาทางออกเรื่องนี้ สำนักงานหลักประกันสุขภาพแห่งชาติ (สปสช.) จึงได้จัดเวทีอภิปรายข้อเสนอเพื่อพัฒนา “บริการเจ็บป่วยฉุกเฉินวิกฤตมีสิทธิทุกที่ ไม่ต้องสำรองจ่าย” เมื่อวันที่ 25 กันยายน 2567 ที่ผ่านมา

สภาผู้บริโภคเผย 3 ปี พบร้องเรียนสิทธิ UCEP เกือบ 2 พันกรณี
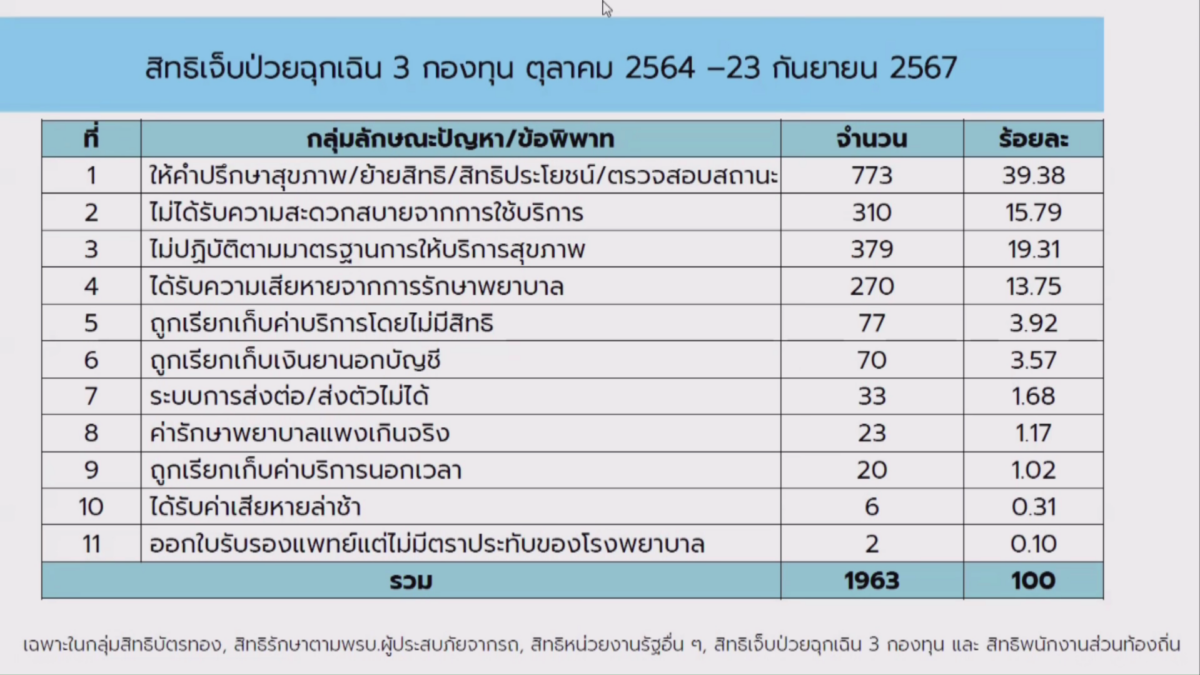
สารี อ๋องสมหวัง เลขาธิการสำนักงานสภาผู้บริโภค เปิดเผยว่า เรื่องร้องเรียนด้านบริการสุขภาพตั้งแต่ ตุลาคม 2564 – 23 กันยายน 2567 พบว่า มีจำนวนทั้งหมด 2,662 เรื่อง เป็นประเด็นเรื่องสิทธิยูเซป 1,963 กรณี ปัญหาที่สำคัญ อย่างเช่น ใช้สิทธิฉุกเฉินแต่ถูกเรียกเก็บเงิน ได้รับการรักษาล่าช้า ถูกประเมินไม่เข้าเกณฑ์ ได้รับความเสียหายจากการรักษาพยาบาล เป็นต้น
“มูลค่าความเสียหายของสิทธิยูเซปใน 3 กองทุน มีจำนวน 21 ล้านบาท ซึ่งมีเรื่องร้องเรียนกรณีหนึ่ง มีมูลค่าความเสียหายถึง 20 ล้านบาท ขณะนี้ติดปัญหาเรื่องอายุความ แต่ทางสภาผู้บริโภคนั้นกำลังหาทางช่วยเหลืออยู่”

ข้อเสนอ 3 ประเด็น กำกับกรณีฉุกเฉิน
จากเรื่องร้องเรียนสิทธิ UCEP ที่สภาผู้บริโภคได้รับ นำมาสู่การเสนอมาตรการคุ้มครองผู้บริโภค ใน 3 ประเด็นหลัก คือ
1. ข้อเสนอต่อสถาบันการแพทย์ฉุกเฉินแห่งชาติ เสนอให้รวมผู้ป่วยสีเหลืองไปในสิทธิด้วย เพราะในความเป็นจริงระดับความฉุกเฉินของผู้ป่วยสีเหลืองนั้นมีโอกาสเปลี่ยนเป็นสีแดงในระยะเวลาอันสั้น ทั้งนี้ การเพิ่มผู้ป่วยที่เข้าเกณฑ์สีเหลืองเข้าไปในสิทธิยูเซปจะทำให้ผู้ป่วยได้รับโอกาสในการดูแลมากขึ้น และการวินิจฉัยควรยึดคนไข้และเหตุการณ์ที่เกิดขึ้นจริง รวมถึงควรรวมเรื่องของอุบัติเหตุด้วย เพราะเวลาเกิดอุบัติเหตุคนไข้ไม่สามารถเลือกโรงพยาบาลเอง
2. ข้อเสนอต่อกรมการค้าภายใน กระทรวงพาณิชย์ ขอให้ออกมาตรการกำกับโรงพยาบาลเอกชนให้ใช้อัตราค่ารักษาพยาบาลในอัตราเดียวกันระหว่างค่ารักษาพยาบาลในกรณีวิกฤตสีเหลือง เช่นเดียวกับวิกฤตฉุกเฉินสีแดง เนื่องจากเมื่อเกิดวิกฤตฉุกเฉิน เป็นเรื่องยากสำหรับผู้บริโภคที่จะวินิจฉัยตนเองว่า เป็นวิกฤตสีแดงหรือสีเหลือง และจากการศึกษาของกรมการค้าภายใน กระทรวงพาณิชย์ พบข้อมูลว่า เมื่อโรงพยาบาลตรวจสอบแล้วเห็นว่า ไม่เข้าข่ายวิกฤตจะถูกเรียกเก็บเงิน ซึ่งมีค่าบริการแพง ดังนั้น ควรมีมาตรการกำกับค่ารักษาพยาบาลที่เรียกเก็บกับผู้ใช้บริการในกรณีฉุกเฉินวิกฤตสีเหลือง และขอให้มีมาตรการกำกับค่ารักษาพยาบาลภายหลัง 72 ชั่วโมง กรณีที่ผู้ป่วยไม่สามารถโอนย้ายไปยังหน่วยบริการของตนเองที่ขึ้นทะเบียนไว้ หรือหน่วยบริการคู่สัญญาได้
3. ข้อเสนอต่อกรมสนับสนุนบริการสุขภาพ กระทรวงสาธารณสุข ขอให้ตรวจสอบมาตรฐานการให้บริการของสถานพยาบาลเอกชนทุกแห่ง ว่า มีมาตรฐานและแนวทางปฏิบัติในการให้บริการการแพทย์ฉุกเฉินเป็นไปตามนโยบายสิทธิยูเซปตามกฎหมายกำหนดหรือไม่ และรายงานผลตรวจสอบให้สาธารณะทราบ รวมถึงขอให้ประชาสัมพันธ์ช่องทางการร้องเรียนแก่ผู้ป่วย กรณีโรงพยาบาลเอกชนไม่ประเมินคัดแยกระดับความฉุกเฉิน และประเมินเข้าเกณฑ์ถูกเรียกเก็บเงิน
“ทุกวันนี้เหมือนการผลักภาระมาให้ผู้บริโภคที่ต้องมีความรู้เท่าทัน แต่ต้องถามย้อนกลับว่า หน่วยงานกำกับดูแลได้ทำหน้าที่ได้เต็มที่หรือยัง ที่ให้ข้อมูลผู้บริโภค และพยายามแจ้งสิทธิหรือสิ่งที่ผู้บริโภคต้องทราบ” สารีกล่าว
สารีเสริมทิ้งท้ายว่า สภาผู้บริโภคไม่มีอำนาจในการบังคับใช้กฎหมาย แต่สิ่งที่ทำได้คือการทำข้อเสนอต่อหน่วยงาน แม้ว่าจะได้รับการตอบกลับบ้าง แต่สภาผู้บริโภคยังคงจะเดินหน้าทำข้อเสนอเพื่อคุ้มครองผู้บริโภคต่อไป
นอกจากนี้ตาม พ.ร.บ.การจัดตั้งสภาผู้บริโภค มาตรา 14(2) สิ่งที่สภาผู้บริโภคทำได้คือ การเปิดเผยข้อมูล กรณีสิ่งนั้นสร้างผลกระทบต่อผู้บริโภค เพื่อให้ผู้บริโภคมีข้อมูลประกอบ และหน่วยงานที่กำกับดูแลสามารถดำเนินการและแจ้งกลับสภาผู้บริโภคได้
ยูเซปจะไม่สามารถเกิดขึ้นได้หากขาดพาร์ทเนอร์สำคัญ
ด้าน นาวาเอก (พิเศษ) นพ.พิสิทธิ์ เจริญยิ่ง รองเลขาธิการสถาบันการแพทย์ฉุกเฉินแห่งชาติ (สพฉ.) มองว่า ยูเซปเป็นนโยบายรัฐบาลที่เกิดขึ้นและมีระเบียบกฎหมายอันนี้จะเป็นสิ่งที่อำนวยประโยชน์ให้กับผู้บริโภค แต่ทั้งหมดทั้งสิ้นจะเกิดขึ้นไม่ได้เลย หากขาดพาร์ทเนอร์อย่าง กระทรวงสาธารณสุข สถาบันการแพทย์ฉุกเฉินแห่งชาติ สำนักงานหลักประกันสุขภาพแห่งชาติ และกองทุนต่าง ๆ ทั้ง 3 กองทุน ที่สำคัญผู้ปฏิบัติหน้างานก็คือ โรงพยาบาลเอกชน ถ้าขาดพาร์ทเนอร์สุดท้ายยูเซปก็ไปไม่ได้เช่นกัน

“กระบวนการเข้าถึงการรักษาควรจะเกิดขึ้นทันที ตั้งแต่จุดที่ผู้ป่วยได้รับการบาดเจ็บหรือเกิดการเจ็บป่วยเกิดขึ้น ไม่ควรจะเริ่มต้นที่ห้องฉุกเฉินโรงพยาบาลหรือว่าเมื่อผู้ป่วยถึงโรงพยาบาลเท่านั้น” นพ.พิสิทธิ์ให้ความเห็น
ด้านข้อเสนอ ได้เสนอให้พัฒนาระบบยูเซป บริหารจัดการให้เกิดความสมดุลในทุกฝ่าย ด้านมุมของประชาชน ต้องรู้จักสิทธิของตนเอง รู้กลไกและวิธีการเข้าถึงสิทธิ ทั้งนี้ การใช้ประโยชน์จาก 1669 มีความจำเป็นอย่างยิ่ง เพราะจะสามารถให้ข้อมูล ช่วยเลือกโรงพยาบาลที่เหมาะสมได้ ด้านการจัดการ ถ้าขยายเกณฑ์ประเมินหรือข้อบ่งชี้มากขึ้น ประชาชนจะได้รับประโยชน์แน่นอน
เดินหน้าฟ้องโรงพยาบาลปฏิเสธสิทธิยูเซป 40 คดี
ปรานต์ทิป ถังกุล นิติกรชำนาญการพิเศษ กรมสนับสนุนบริการสุขภาพ (สบส.) กระทรวงสาธารณสุข เสนอให้เพิ่มอัตราค่าใช้จ่ายให้ครอบคลุมค่าใช้จ่ายจริง เพราะเดิมค่าใช้จ่ายที่จ่ายไปมีเพียงร้อยละ 40-50 ของค่าใช้จ่ายจริง นอกจากนี้มีการดำเนินการร่วมกับ สพฉ.มาโดยตลอด
สำหรับการดำเนินการฟ้องคดีแพ่งสถานพยาบาลที่ปฏิบัติตามนโยบายยูเซป นายปรานต์ทิป ระบุว่า ปัจจุบันมีการดำเนินคดีอยู่ 40 คดีที่ศาลปกครอง ส่วนของคดีอาญาอยู่ระหว่างดำเนินคดี
กรณีที่สภาผู้บริโภคขอให้เปิดเผยข้อมูลเรื่องร้องเรียน เรื่องการดำเนินคดีนั้น ขอรับไปศึกษาหารือก่อน เนื่องจากเป็นข้อมูลส่วนบุคคล

ชี้สิทธิยูเซปไม่ทำให้ รพ.เอกชนขาดทุน
ขณะที่ นพ.ขวัญประชา เชียงไชยสกุลไทย นักวิจัยศึกษากลไกการจ่ายและการควบคุมอัตราการเบิกจ่ายค่าบริการ กรณีการดูแลผู้ป่วยฉุกเฉินวิกฤต เผยว่า จากข้อมูลบัญชีที่โรงพยาบาลส่งให้กระทรวงพาณิชย์ และได้นำมาทำการศึกษาพบว่า แม้โรงพยาบาลเอกชนจะเข้าร่วมนโยบาย UCEP แต่ผลการศึกษาพบว่า โรงพยาบาลเอกชนยังมีกำไรโดยเฉลี่ยร้อยละ 15 ต่อปี และในความเป็นจริงก็พบว่า ราคาต้นทุนการจัดซื้อยาระหว่างโรงพยาบาลเอกชนและโรงพยาบาลรัฐนั้น ไม่มีความแตกต่างกันอย่างมีนัยสำคัญ
“มายาคติที่เชื่อว่าโรงพยาบาลเอกชนจัดซื้อยาได้แพงกว่าโรงพยาบาลของรัฐ ไม่สอดคล้องกับข้อเท็จจริง นอกจากนี้หมวดค่าบริการทางการแพทย์นั้น ต้องมาดูว่าค่าแรงขั้นต่ำใน 7 ปีที่ผ่านมา เพิ่มขึ้นขึ้นมากี่บาท ใช้เหตุผลอะไรมาเพิ่มค่าบริการทางการแพทย์ ต้องยืนยันว่า นโยบายยูเซปไม่ทำให้โรงพยาบาลเอกชนขาดทุน”

นพ.ขวัญประชา ยังชี้ให้เห็นถึงปัญหาที่แท้จริงคือ การรู้ไม่เท่ากันของประชาชนเรื่องสิทธิยูเซป ภาครัฐมีการประชาสัมพันธ์มากน้อยเพียงใด มั่นใจว่าประชาชนไม่รู้เลยว่าภาวะวิกฤตคืออะไร และอยากเห็นว่า สบส.เอาจริงกับสถานพยาบาลที่ทำผิด เช่น ลงโทษด้วยการปิดชั่วคราว ซึ่งสิ่งที่ทำอยู่คือการฟ้องแค่เอาผลทางแพ่ง อยากให้ฟ้องเป็นคดีอาญาด้วย
“เสนอให้มีแบบทดสอบสำหรับประชาชนเรื่องการรับรู้สิทธิยูเซป ให้ประชาชนได้มีความรู้เพิ่มขึ้น เพื่อมีข้อมูลประกอบการตัดสินใจ และประชาสัมพันธ์แนวทางดำเนินการหลังพ้นวิกฤต 72 ชม. เพื่อให้ประชาชนมีแนวทางในการเลือกมากขึ้น”
ช่วยชีวิตคนไข้ต้องเป็นสิ่งสำคัญอันดับแรก
ดวงนภา พิเชษฐ์กุล ผู้ช่วยเลขาธิการสำนักงานหลักประกันสุขภาพแห่งชาติ (สปสช.) ให้ความเห็นว่า เมื่อคนไข้มาถึงแล้ว ตามจรรยาบรรณแพทย์ ควรรักษาก่อนตามภาวะวิกฤต ไม่ใช่มาตัดสินก่อนว่าเข้าสิทธิหรือไม่ เพราะการช่วยชีวิตคนไข้ต้องเป็นสิ่งสำคัญอันดันแรก หลังจากนั้นแต่ละกองทุนจึงมาเคลียร์ค่าใช้จ่ายกัน ทั้งนี้ เทคโนโลยีการแพทย์เปลี่ยนแปลงไปมาก อาจต้องทบทวนอัตราจ่ายให้สอดคล้องกับเทคโนโลยี อย่างไรก็ตาม ทุกกองทุนต้องหารือร่วมกัน เพื่อทบทวนกระบวนการที่ยังเป็นประเด็นปัญหา
นอกจากนี้ ฌิชาภัทร ขัตติวงค์ นักวิชาการแรงงานชำนาญการ สำนักงานประกันสังคม (สปส.) ได้ให้ข้อเสนอว่า สร้างการรับรู้ แนวทางการปฏิบัติ และการใช้บทกำหนดโทษกรณีโรงพยาบาลไม่ปฏิบัติ เพื่อให้โรงพยาบาลได้ตระหนักถึงความสำคัญ และดำเนินการในทิศทางปฏิบัติแนวเดียวกัน


เสียงสะท้อนญาติผู้ป่วยผลกระทบเมื่อจะใช้สิทธิยูเซป
ผศ.ดร.อัญมณี ภักดีมวลชน ญาติผู้ป่วยที่ถูกเรียกเก็บเงิน ได้สะท้อนปัญหาที่ได้รับจากการใช้สิทธิ UCEP ซึ่งพบปัญหาถูกเรียกเก็บเงินจากโรงพยาบาลเอกชนที่เข้ารับการรักษา แม้ว่าได้รับการประเมินจากแพทย์ว่าเข้าเกณฑ์
“เรื่องเกิดขึ้นเมื่อวันที่ 23 กุมภาพันธ์ 2567 ทางโรงพยาบาลได้วินิจฉัยว่า ผู้ป่วยเป็นเส้นเลือดในสมองอุดตันแบบเฉียบพลัน และโรงพยาบาลได้แจ้งค่ารักษา 2 – 3 แสนบาท เป็นค่ารักษาที่มีจำนวนสูง จึงได้ขอโรงพยาบาลใช้สิทธิยูเซป แต่ได้การตอบกลับมาว่า โรงพยาบาลไม่มีนโยบายใช้สิทธิยูเซป”

ณ เวลานั้น เป็นช่วงเวลาที่ต้องตัดสินใจเข้ารับการรักษา ทางโรงพยาบาลได้ให้เซ็นเอกสาร โดยแจ้งว่าเป็นเอกสารยินยอมรับการรักษา แต่ภายหลังมาทราบว่าเป็นเอกสารปฏิเสธสิทธิยูเซป ซึ่งต่อมาโรงพยาบาลได้แจ้งยอดค่าใช้จ่ายเมื่อหักจากสิทธิประกันสุขภาพที่ทำไว้ มียอดส่วนต่างอยู่ประมาณ 2แสนกว่าบาท จึงขอเจรจาเพื่อขอใช้สิทธิยูเซปอีกครั้ง แต่โรงพยาบาลปฏิเสธ เนื่องจากญาติได้เซ็นยินยอมไปแล้ว ทำให้ต้องหาเงินก้อนหนึ่งเพื่อมาจ่ายค่ารักษาไปก่อน และต้องเซ็นรับสภาพหนี้ แต่พอได้ใบเสร็จมา ได้สังเกตเห็นใบเสร็จ 2 ใบที่แสดงบนหน้าเจ้าหน้าที่และที่ได้เป็นคนละหัวข้อกัน ใบที่หนึ่งระบุว่า ‘SAIA บมจ AIA Health care OPD’ และอีกใบระบุว่า ‘IZB6 สปสช UCEP IPD’
ญาติผู้ป่วยที่ถูกเรียกเก็บเงิน จากสิทธิยูเซป ยืนยันว่า ญาติผู้ป่วยได้ประสาน สปสช.มาโดยตลอด และได้เข้าร้องเรียนที่หน่วยงานประจำจังหวัดเชียงราย สภาผู้บริโภค ซึ่งในวันที่ 24 กันยายน 2567 สปสช.ได้แจ้งกลับมาว่า กรณีของพี่ชายเข้าเกณฑ์ยูเซป และทางโรงพยาบาลได้ติดต่อมานัดคุยอีกครั้งในวันที่ 4 ตุลาคม 2567 ที่จะถึงนี้